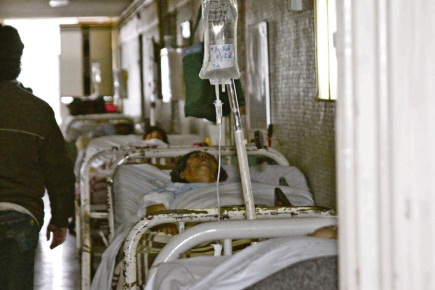
 El Hospital de Antofagasta -con trece adultos infectados y dos fallecidos hasta mediados de junio- está siendo protagonista del mismo mal que en julio del año pasado brotó en el Hospital de Urgencia Asistencia Pública Dr. Alejandro del Río (HUAP) en Santiago, conocido como la Posta Central, e hizo crisis en abril último. Se trata de una infección intrahospitalaria con la bacteria Clostridium difficile, resistente a muchos antibióticos.
El Hospital de Antofagasta -con trece adultos infectados y dos fallecidos hasta mediados de junio- está siendo protagonista del mismo mal que en julio del año pasado brotó en el Hospital de Urgencia Asistencia Pública Dr. Alejandro del Río (HUAP) en Santiago, conocido como la Posta Central, e hizo crisis en abril último. Se trata de una infección intrahospitalaria con la bacteria Clostridium difficile, resistente a muchos antibióticos.
En la Posta dejó un saldo de víctimas que podría llegar a la treintena, porque su número exacto todavía no ha podido ser precisado. Tras la crisis de abril -que involucró a los médicos de la Posta y al Colegio Médico en una polémica con las autoridades-, la Sociedad Chilena de Infectología, a petición del Ministerio de Salud, investigó a fondo en la Posta Central y el pasado 29 de mayo hizo público un informe hasta hoy escasamente difundido.
Según ese informe, las principales causas de la infección fueron lo antiguo de las edificaciones; el hacinamiento, una cantidad excesiva de camas por sala (ocho) y escasa distancia entre las camas; una cultura hospitalaria no todo lo rigurosa que debiera ser en cuanto al cumplimiento de las normas de higiene, como el lavado de manos con agua y jabón; la falta de profesionales en las unidades especializadas de infectología y la no oportuna adopción de medidas. Ello es clave dadas las características de la bacteria Clostridium difficile y de su manera acelerada de propagación por esporas.
INFORME DE LA SOCIEDAD CHILENA DE INFECTOLOGÍA
Los siguientes son párrafos del informe de la Sociedad Chilena de Infectología sobre el estado de la Posta Central en abril último, condiciones favorables para un brote de Clostridium difficile:
· Programa de control de antimicrobianos: Existe un programa de control de antimicrobianos hace más de diez años, con normativas escritas vigentes, supervisando un médico infectólogo las indicaciones de antibióticos restringidos, con capacidad efectiva de suspender o acortar tratamientos. Sólo se contaba con un cargo de 44 horas, por lo que no existe capacidad de supervisión en el Servicio de Urgencias. A raíz del brote, se realizó una medición de consumo, demostrándose aumento en el consumo de cefalosporinas de tercera generación, clindamicina y fluoroquinolonas entre 2009 y 2011” (antibióticos que contribuyen a la expansión de la C. difficile).
· Hacinamiento y concepto de unidad clínica: Dada la antigüedad del recinto (construcción previa a los conceptos de prevención de infecciones asociadas a la atención de salud, IAAS), la mayor parte de las salas son de ocho camas con poca distancia entre paciente y paciente, sin concepto de unidad clínica que considere al paciente y su entorno inmediato como un sector separado que requiere ser limpiado cada día, y donde el instrumental tiene que ser exclusivo o desinfectado antes de utilizarlo en otro paciente.
· Higiene de manos y prevención de IAAS: Se estima que la adherencia a la higiene de manos es de un 40%, pero no hay una medición confiable.
· Precauciones de contacto: Antes de las medidas adoptadas en abril 2012, los insumos para precauciones de contacto eran fijos por unidad, no permitiendo respuesta ante cambios epidemiológicos, lo que generaba una aplicación sub-óptima de las precauciones.
· Ausencia de Unidad de IAAS efectiva, capacitación y supervisores: La ausencia de personal a cargo de la Unidad entre 2009 y 2011 facilitó el problema por falta del equipo que mantuviese la vigilancia y supervisión. Tampoco fue posible que el equipo actual, constituido a plenitud hacia finales de 2011, asumiera todas las tareas dado el tiempo mínimo necesario para ejecutar sus funciones y recuperar los liderazgos. Las horas médicas asignadas son insuficientes para analizar la situación de manera apropiada y lo mismo ocurre con sub-dotación de médico infectólogo. Por otro lado, la capacitación, dado el escaso personal asignado, ha sido enfocada a la contingencia y no existe una ‘cultura’ de prevención de IAAS. A ello se suma un escaso número de enfermeros supervisores en el cumplimiento de normas.
· Auxiliares de aseo y limpieza de equipos médicos: Los auxiliares de aseo realizan numerosas funciones, además del manejo de chatas y otros equipos.
· Desinfección ambiental: La dotación de personal actual no es adecuada para cumplir esta labor, a no ser que se automatice en parte. La capacitación del personal externo es baja y además, tiene una alta rotación que limita la posibilidad de capacitación. La supervisión de la empresa externa recaía en el jefe de Lavandería, perteneciente al área administrativa y no clínica…”.
MEDIDAS ADOPTADAS
El informe da cuenta de las medidas adoptadas desde julio de 2011 y en especial, desde abril último para contrarrestar esta situación. Entre otras se han adoptado las siguientes medidas correctivas:
· Definición de unidad de paciente: Desde julio 2011 se definió la unidad del paciente incluyendo velador y equipos, completándose la implementación en abril de 2012 sólo en el área de cohorte centralizada. (Una cohorte es un conjunto de personas que presentan criterios comunes y que forman parte de una observación epidemiológica).
· Aislamiento en cohorte: Se implementó en 2011 en cada servicio, y a partir de abril 2012 se creó una cohorte centralizada en 6 salas de medicina, con reducción de ocho a seis camas por sala. Se limitó el acceso del personal, se excluyeron los alumnos de pre y post grado y se designó personal exclusivo por sala. Se limitó el acceso a los baños y los pacientes debían utilizar chatas en cada unidad.
· Higiene de manos: En la cohorte centralizada se suprimió el uso de alcohol gel, fomentando el lavado de manos con agua y jabón.
· Precauciones de contacto: Se implementó desde julio 2011, incluyendo delantal, manga larga desechable y guantes en la atención de todos los casos de C. difficile, lográndose total cumplimiento en abril 2012. Esta medida significó una mayor frecuencia en el retiro de desechos.
· Desinfección ambiental: Desde 2011 se inició el uso de solución clorada al 1% para los aseos concurrentes y terminales de las unidades; sin embargo, en el principio hubo dificultades para su supervisión y uso adecuado. Desde abril 2012 se incorporó en la cohorte central este desinfectante, con supervisión directa de las enfermeras de IAAS.
· Lavado automatizado de chatas: Se implementó desde el 23 de abril en la cohorte centralizada.
· Capacitación: En 2011 se realizaron tres capacitaciones específicas para el tema de C. difficile, pero se mantiene una baja cobertura global.
CONCLUSIONES
Las conclusiones del informe sobrepasan el ámbito de la Posta Central y apuntan al sistema público de salud en general:
“El brote de infecciones por C. difficile ha sucedido en otras instituciones, ha afectado al HUAP y seguirá emergiendo en otros lugares. La conjunción de pacientes debilitados, hacinamiento hospitalario, deficiencias en los procesos de atención del paciente -incluyendo el consumo excesivo de antibióticos y la contratación de empresas externas de aseo y limpieza- son hechos comunes en el sistema público de salud en el país. Este escenario transversal es propicio para la aparición de brotes por agentes infecciosos nosocomiales, y no se reduce a C. difficile sino que incluye el problema de enterococo resistente a vancomicina y otras bacterias resistentes”.
Todo lo anterior se puede resumir en dos palabras claves: mala gestión e insuficiente presupuesto. Y a partir de esas palabras la esencia del problema: en los neoliberales tiempos que corren, la salud es una mercancía (y no un derecho). Y el Estado es hoy por hoy un pésimo productor de salud. Como mercancía, en todos los factores del proceso productivo prima la ganancia. Y en el mercado la adquieren quienes tienen el poder adquisitivo para ello.
EL ESTADO HOY: PÉSIMO PRODUCTOR DE SALUD
La “mercancía de la salud” es fabricada en medios de producción de salud como consultorios, centros médicos, clínicas y hospitales, entre los principales. Los medios de producción privados tienen un capital constante elevado, que se materializa en modernos establecimientos con mobiliario de primera y tecnología de punta y recursos humanos altamente especializados y bien remunerados. Es altamente improbable que en ellos se reproduzca y propague una bacteria como la Clostridium difficile.
En el otro extremo, están los consultorios y hospitales públicos, muchos con las condiciones ya descritas en el informe de la Sociedad Chilena de Infectología.
La relación médico-paciente en la empresa privada y en el servicio público es inversa. En efecto, según el Ministerio de Salud el 85 por ciento de los pacientes se atienden en el servicio público. Por su parte, el Dr. Camilo Bass, presidente de la Agrupación Nacional de Médicos de Atención Primaria -en una jornada sobre “Universidad pública y formación de profesionales de la Salud”, el pasado mes de abril-, dijo que en Chile, en el sistema privado, existe un médico por cada 200 personas y en el público, uno por cada 920, lo que significa que de los casi treinta mil médicos que hay en el país, trece mil se encuentran en el sistema público (para el 85 por ciento de los enfermos) y 17 mil en el privado (para el 15 por ciento restante).
Sobre el lamentable estado de los establecimientos hospitalarios estatales es elocuente un reciente informe del Colegio Médico. Advierte que el año 2013 vence el plazo (otorgado en 2009) para la acreditación de los 169 hospitales públicos como aptos para asegurar un estándar mínimo de calidad a las enfermedades del Auge. A la fecha, sólo cuatro se han acreditado. El pasado mes de marzo, el hospital San Juan de Dios logró completar exitosamente el proceso de acreditación que lo convirtió en el cuarto recinto público a nivel nacional en lograr la aprobación por parte de la institución certificadora para las patologías Auge. La acreditación significa que el hospital y sus funcionarios cuentan por los próximos tres años con estándares de cuidado y gestión que permiten garantizar al paciente una atención adecuada y satisfactoria. Según el Ministerio de Salud, la Garantía de Calidad es la cuarta y última de la Ley Auge que entrará en vigencia el 1° de julio de 2013 para los hospitales y clínicas. Los otros tres hospitales acreditados son el Instituto Nacional del Cáncer, el Hospital de Niños Exequiel González Cortés y el Hospital Padre Hurtado.
BROTE EN ANTOFAGASTA
El reciente brote de Clostridium difficile en Antofagasta era esperable. El Consejo Regional del Colegio Médico denunció el pasado mayo la grave crisis financiera y de falta de insumos que afecta gravemente al nortino Hospital Regional. En materia de personas, el Hospital de Antofagasta posee aproximadamente 400 cargos menos en distintos niveles desde 2006 a la fecha, lo que se traduce en un 30% de falta de personal. A esto se suma un endeudamiento progresivo que fluctúa entre 400 y 500 millones de pesos mensuales, producto del problema estructural que aqueja a este recinto que ya cumplió su vida útil. El nuevo hospital, que ya está licitado, debiera estar listo en 2016.
El Dr. Camilo Bass, en su citada alocución, dijo que de los trece mil médicos que se encuentran en el sistema público, sólo 2.700 están trabajando en atención primaria. “Si la relación chilena dice tres médicos cada diez mil personas, nos faltarían 1.300 profesionales. Además, los médicos de atención primaria sólo están alrededor de tres años en el consultorio, debido a las condiciones de trabajo, inequidad laboral, falta de incentivos, y escasas posibilidades de capacitarse”.
Entre el 30 de abril y el 6 de mayo pasado se realizó un plebiscito nacional convocado por la Mesa Social de la Salud en cada consultorio y hospital, en el que expresaron su opinión 115 mil 742 personas. Se instalaron 300 mesas distribuidas en las quince regiones. Un 93% de los votantes se pronunció a favor de fortalecer el sistema público con la entrega de recursos médicos en consultorios y aumento del personal de atención. El 88% se pronunció a favor de la salud sin fines de lucro y por su financiamiento estatal, través de la inversión de gasto público.
Para comprar la “mercancía de la salud” hay instituciones de ahorro como Fonasa y las Isapres. Por lo general, la clase media y los pobres son los menos protegidos, porque sus planes tienen topes bajos y copagos altos. En cambio los sectores altos tienen capacidad de ahorro (pagan cuotas muy altas para el bolsillo común) que les permiten adquirir planes y seguros con cobertura total. Administrar los fondos ahorrados por los usuarios de los medios de producción de salud es un excelente negocio. El año 2011 las Isapres subieron un 30% sus ganancias, alcanzando los 61 mil millones de pesos. Esa suma es superior a la deuda hospitalaria (endeudamiento de los hospitales por sobre el presupuesto asignado) que llega a los 59 mil millones de pesos. Y superior al total de salarios de los trabajadores estatales de la salud: 54 mil millones.
O sea, han facilitado el brote en Chile de la Clostridium difficile, entre otros problemas, causas estructurales, sistémicas.
CONOCIENDO AL ENEMIGO
Los humanos tenemos diez veces más bacterias que células, comunidades localizadas principalmente en la zona digestiva, la boca, la piel, la nariz y la zona urogenital; es el llamado “microbioma humano”. Se estima en unas quinientas las diferentes especies de bacterias que habitan sólo en la piel de un individuo ayudando a crear una barrera protectora hacia el exterior, aunque de esas quinientas, sólo diez son mayoritarias y corresponden al 50 por ciento del total.
Las Clostridium se subdividen en cuarenta especies; y algunas de ellas suelen ser temibles: Clostridium botulinum es productora del botulismo, Clostridium perfringens produce la gangrena gaseosa y Clostridium tetani es productora del tétanos.
Esta bacteria Clostridium fue bautizada así –difficile- en 1935 por sus descubridores, Hail y O’Toole, dada su gran resistencia a los iniciales intentos de cultivarla, pues crecía muy lentamente.
La Clostridium difficile no se alimenta de oxígeno, no vive del aire, sino que se energetiza por fermentación. Por eso puede sobrevivir bien en el intestino grueso. Además, es una bacteria del tipo “comensal” (asociada a otro ser vivo sin provocar ni un beneficio ni un perjuicio para el hospedador). Es el caso de muchas bacterias que viven sobre nuestra piel alimentándose de células descamadas. La Clostridium difficile constituye una población escasa, pues habita sólo en algunas personas. “Bajo condiciones normales, alrededor de 10% de la población adulta porta C. difficile en el intestino. La condición de portador asintomático se describe en 10 a 33% de los adultos hospitalizados y en los neonatos entre 60 y 70%. La transmisión nosocomial a través del contacto directo paciente-paciente es frecuente y de difícil control, contribuyendo a un significativo aumento de la morbilidad y de los días de hospitalización”(1). Otras fuentes hablan de un 3% de la población adulta como portadora asintomática.(2)
Normalmente, no afecta a los niños y adultos sanos, porque otras bacterias la tienen controlada. Sin embargo, este equilibrio entre las comunidades de bacterias puede ser roto por el uso excesivo de antibióticos: “El principal factor de riesgo para el desarrollo de esta patología corresponde al uso de antibióticos, asociándose con mayor frecuencia a tratamientos con clindamicina, ampicilina y cefalosporinas”(3). Cuando eso ocurre, la Clostridium difficile se empieza a multiplicar y a producir toxinas (o sea, venenos). Los casos clínicamente significativos se asocian con cepas productoras de toxinas A (o enterotoxina) y B (o citotoxina)(4), que son toxinas clostridiales.
La Clostridium difficile en los últimos veinte años ha llegado a ser la cuarta causa de infección intrahospitalaria y su costo de control alcanza a cerca de cuatro mil dólares por caso. En diversos países ha aparecido una nueva cepa más resistente y virulenta(5). Los factores de riesgo son etarios (más de sesenta años) y permanencia en hospitales por más de 72 horas. Las patologías asociadas son diálisis, quemados, cirugía abdominal, cáncer, estadía en UCI, trasplantados, HIV. En 2007 se estimaban en tres millones los casos anuales en hospitales de Estados Unidos, veinte mil ambulatorios y mortalidad del 1 al 2 por ciento.
Su invasión es causa de colitis seudomembranosa, la que pone en grave riesgo la vida de los pacientes. La Clostridium difficile inflama y lesiona el colon mediante su toxina y produce diarrea y unas placas blanquecinas al interior del colon (las seudomembranas). Es resistente a la mayoría de los antibióticos y se transmite de persona a persona por la ruta oral-fecal. Forma esporas resistentes al calor (es termoresistente) razón por la que puede permanecer en un hospital por largos meses y hasta años.
Gracias a las esporas que se eliminan del organismo infectado por medio de la diarrea, es de muy fácil propagación. La Clostridium difficile se adhiere y cultiva en casi cualquier superficie, y en las habitaciones con pacientes infectados se localiza principalmente alrededor de las camas y baños. Las esporas contaminan la piel, la ropa, las sábanas, la cama, el suelo, las paredes, el baño y toda la zona circundante. Al sacudir la ropa de cama, las esporas se propagan por el aire y se adhieren a la piel y vestimentas del personal de salud, a los otros enfermos, a las visitas. Cualquier persona que entra en contacto con las superficies o atmósferas contaminadas puede propagar la infección. Las esporas penetran en el organismo a través de la boca y como son resistentes a los ácidos, al ser ingeridas pasan ilesas por el estómago, se alojan en el colon y allí se multiplican.
Las personas sanas portadoras de Clostridium difficile no presentan ningún síntoma ni riesgo, pues no pueden propagar las bacterias, salvo que éstas se descontrolen y empiecen a producir toxinas.
JUAN JORGE FAUNDES M.
(1) Isabel Briceño L., Patricia García C., Manuel Alvarez L., Marcela Ferres G. y Teresa Quiroga G.: “Diarrea asociada a Clostridium difficile: Evaluación de varios métodos de diagnóstico”. Revista Chilena de Infectología, v.17 n.4, Santiago, 2000.
(2) Dr. Roberto Olivares. Sección Infectología, Hospital Clínico Universidad de Chile. Diarrea asociada a “Clostridium difficile”. Diagnóstico, tratamiento y prevención.
(3) Isabel Briceño L., op. cit.
(4) Isabel Briceño L., op. cit.
(5) Dr. Roberto Olivares, op. cit.
Publicado en “Punto Final”, edición Nº 761, 6 de julio, 2012
